De la bouche à la digestion
Pendant la vie intra-utérine, la bouche se forme dès les premières semaines de gestation. Elle va s’entraîner pendant le reste de la grossesse pour être opérationnelle à la naissance. Il en est de même pour le système digestif.
Dès la naissance à terme (environ 40 semaines d’aménorrhée), le bébé peut se mettre à téter sa maman ou prendre un biberon. Son système digestif est utilisé immédiatement.
Les maladies qui touchent la digestion
Pour certains bébés, les choses sont moins faciles.
Certains naissent trop tôt, leur bouche ne sait pas encore téter (enfants prématurés). D’autres naissent avec une malformation qui ne leur permet pas de manger par la bouche (atrésie de l’œsophage, syndromes). Dans ces situations, c’est une sonde qui va alimenter l’enfant.
Deux types de sondes
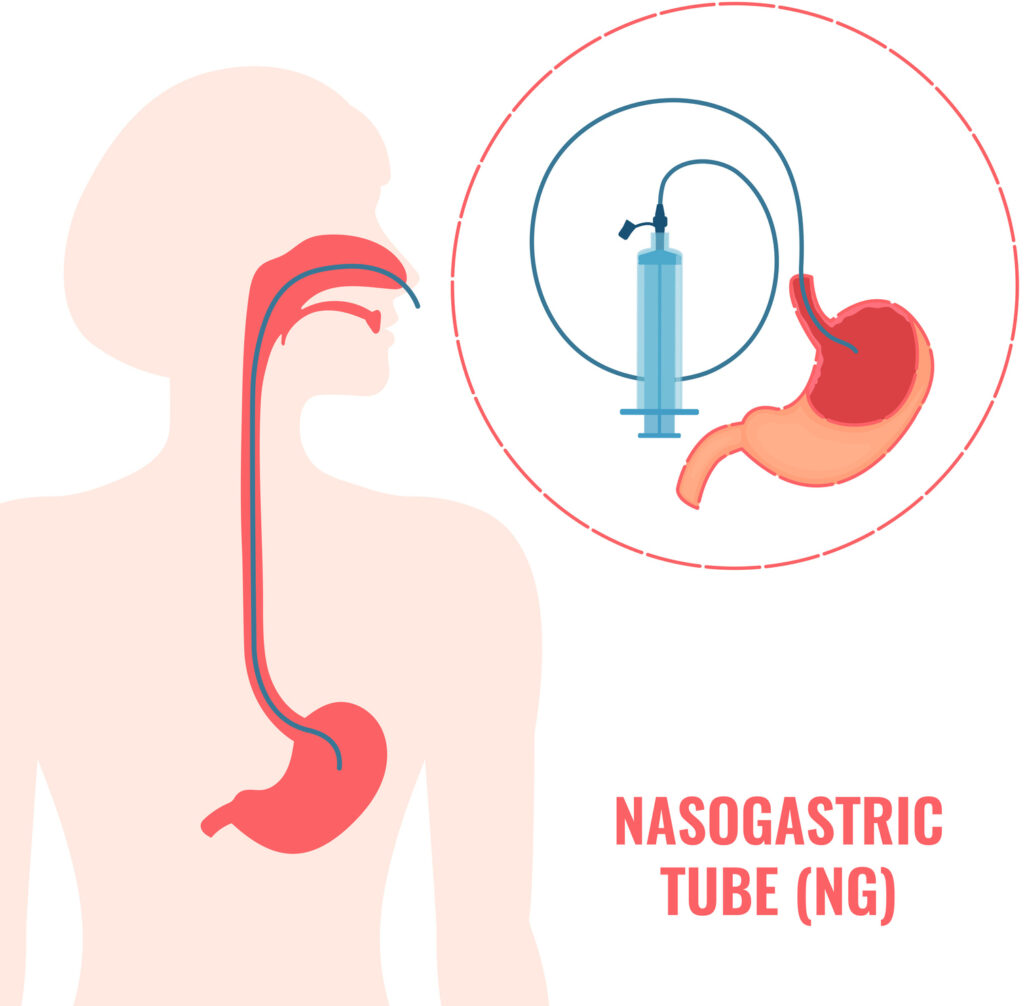
La sonde nasogastrique
Cette sonde peut passer par le nez et la bouche.
Dès la naissance chez le bébé, les médecins peuvent poser une sonde nasogastrique lorsque l’alimentation par la bouche est difficile ou impossible. Chez l’enfant plus grand et dans une situation médicale particulière, cette décision peut être prise dans un contexte d’urgence alimentaire. Lorsque les difficultés se poursuivent après quelques mois, il est proposé aux parents de passer à la gastrostomie. Un sevrage est proposé lorsque l’enfant arrive à manger suffisamment par la bouche.
crédit photo by art4stock
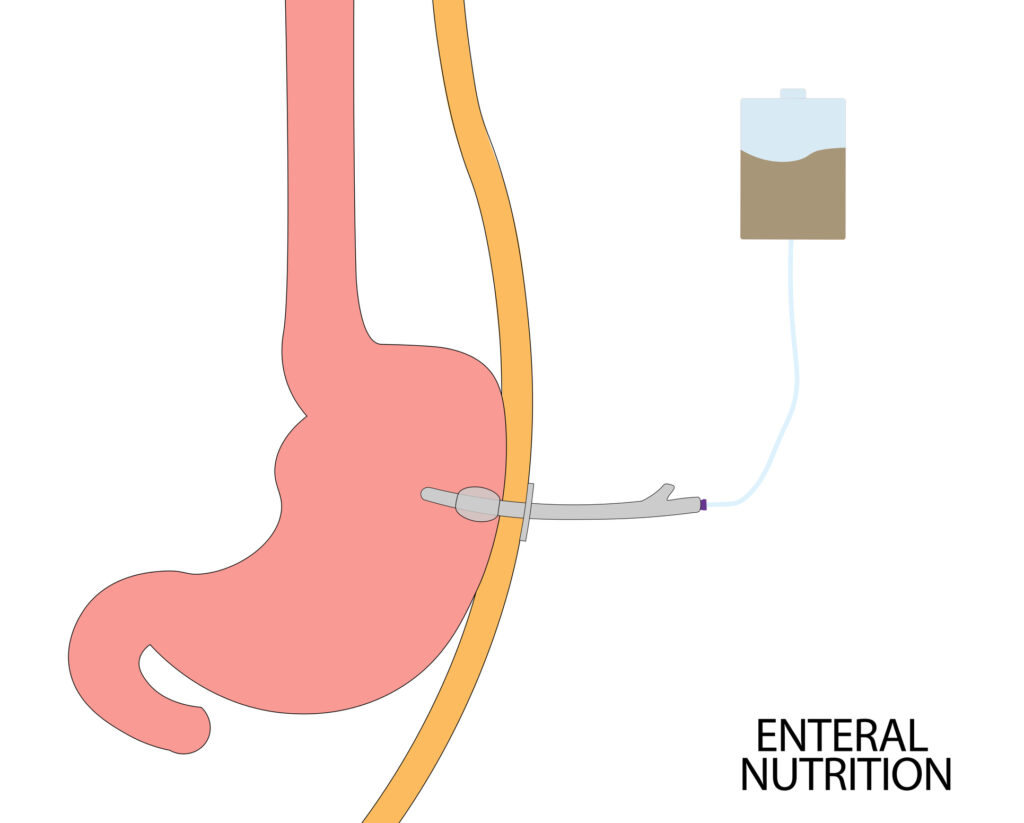
La gastrostomie
Cette sonde passe directement dans l’estomac.
La gastrostomie est la pose d’un petit tuyau en plastique reliant directement l’estomac à la paroi extérieure du ventre. Cela permet d’introduire des aliments liquides directement dans l’estomac par un orifice appelé “bouton de gastrostomie”.
Chez le bébé, la gastrostomie est choisie lorsque l’œsophage (conduit entre la bouche et l’estomac) ne peut pas être utilisé en cas de malformation du conduit. Elle peut être mise en place en cas d’inflammation du conduit de l’œsophage. Une chirurgie ou un traitement médicamenteux est également mis en place.
La gastrostomie est parfois posée en premier choix en cas de handicap neurologique. Dans cette situation, l’enfant a des difficultés à avaler son alimentation. Les aliments passent dans les voies respiratoires et risquent de provoquer des infections. Il est possible que l’aliment reste coincé dans les voies respiratoires amenant un arrêt de la respiration et du cœur : c’est la fausse route.
crédit photo by Jeniffer Fontan in Istock
Le sevrage
Une fois que l’état médical de l’enfant le permet, un sevrage peut être envisagé. Il sera décidé par tous les soignants en concertation avec les parents. Le sevrage est envisagé lorsque l’enfant montre une bonne évolution de son alimentation avec une augmentation de ses prises alimentaires par la bouche. En effet, les deux types de sonde n’empêchent pas que l’enfant mange par la bouche, sauf contre-indication médicale. Un protocole national cadre le processus de sevrage : PNDS, Protocole National de Diagnostic et de Soins pour le sevrage de la nutrition entérale chez l’enfant, septembre 2022. Il sera réalisé en milieu hospitalier par une équipe dans le service concerné, ou par un réseau de professionnels de santé de ville.
En cas de maladie neurologique, le sevrage n’est parfois pas envisagé car la gastrostomie sécurise les repas de l’enfant en évitant les fausses routes.
Les inconvénients
La sonde nasogastrique se pose sans anesthésie, très rapidement. La gastrostomie nécessite une anesthésie générale et un geste chirurgical. L’état de santé de l’enfant déterminera si une anesthésie générale peut être supportée. Certains enfants nourris par sonde nasogastrique arrachent parfois leur sonde ce qui entraîne de mauvaises sensations autour de la sphère buccofaciale, notamment pour la remettre en place. Ceux qui sont nourris par gastrostomie peuvent présenter une irritation au niveau du bouton de gastrostomie voire une infection dans de rares cas.
Même si l’enfant mange un peu par la bouche, la sensation de faim peut être perturbée. L’enfant va moins utiliser sa langue, ses joues, ses lèvres. Les mouvements chez le bébé ou l’enfant plus grand sont moins entraînés. En conséquence, l’enfant peut avoir un retard de développement de la motricité de sa bouche.
C’est également dans l’enfance que la bouche rencontre de nouvelles sensations. Les textures, les goûts des aliments vont varier. La bouche peut déclencher des réflexes de haut-le-cœur. Petit à petit, l’enfant va s’habituer et les haut-le-cœur vont s’atténuer.
Chez un enfant nourri par sonde, sa bouche fera peu d’expériences et il risque de développer des défenses sensorielles qui sont des réactions d’inconfort à toute nouvelle sensation.
Enfin, la sonde est souvent branchée le soir ou la nuit ce qui écarte l’enfant des repas familiaux. Il ne bénéficie pas des interactions qui soutiennent le développement du langage. Il ne bénéficie pas non plus des odeurs des plats qui favorisent la salivation et la mise en route du système digestif.
Les avantages
Avant tout, la sonde apporte tous les nutriments dont l’enfant a besoin pour grandir, grossir, apprendre, réfléchir. Il n’y a donc plus la pression du poids à prendre. L’enfant poursuit son développement en ayant tout ce dont il a besoin.
La sonde n’empêche pas de manger par la bouche. L’enfant peut donc garder une alimentation-plaisir, d’autant plus que le côté nutritif est géré par la sonde. Il n’y a donc plus de notion de quantité à ingérer mais seulement la découverte, l’exploration, la curiosité. Cela permet également aux parents de retrouver du plaisir à proposer des aliments.
Les considérations précédentes permettent donc des temps de repas plus sereins, pour l’enfant, ses parents mais aussi pour la fratrie.
La sonde nasogastrique est scotchée sur le visage de l’enfant entre les temps de branchement. Cela rend la sonde visible et peut entraîner des irritations de la peau. Contrairement à la sonde nasogastrique, la gastrostomie n’est pas visible sur le visage de l’enfant. Pour sa vie sociale, l’enfant plus grand apprécie de ne pas avoir d’élément sur son visage qui pourra être repéré par ses copains.
Que faire à la maison ?
Malgré les inconvénients, la gastrostomie a le mérite de permettre à l’enfant d’avoir les nutriments nécessaires à son développement en attendant que sa bouche prenne le relais (selon les situations médicales).
Pour que la bouche prenne le relais à un moment donné, il faut éviter de la laisser passive.
Chez le bébé, on peut utiliser la tétine de succion non nutritive ou le doigt, trempés ou non dans du lait. Ils sont proposés à l’enfant juste avant le branchement de la sonde puis pendant le passage de la poche de nutrition. Le fait que l’enfant tète sa tétine permet de remettre un lien entre la bouche qui tète et l’estomac qui se remplit. Il faut s’assurer que la tétine ou le doigt n’entraîne pas de nausées. En dehors des temps de sonde, on propose au bébé des hochets texturés, des brosses à dents à petits picots en caoutchouc. L’enfant les manipule pour aller mettre les objets en bouche. On peut l’accompagner à le faire, sans le forcer. Cela permet à la langue de s’orienter vers l’objet et à la bouche de s’habituer à de nouvelles sensations.
L’enfant plus grand peut mettre la table ou être installé avec la famille sur les temps de repas, si cela n’entraîne pas de haut-le-cœur ou de vomissements. Il sera intéressant peu à peu de lui proposer d’avoir une assiette comme les autres membres de la famille afin de favoriser l’envie de participer. Ensuite, si l’enfant tolère d’être à table, il est possible de lui proposer d’avoir des aliments qui lui font envie dans son assiette sans l’obliger à les manger ou à les toucher. Il peut également manger ce qui lui fait envie, sans le forcer, car la sonde n’empêche pas de manger par la bouche. L’objectif est de permettre à l’enfant d’être à table avec plaisir, sans pression.
La brosse à dents manuelle ou électrique (modèles adaptés à l’âge) est proposée dès l’apparition des premières dents. Il faut éviter toute douleur dentaire qui viendrait perturber la bouche. La brosse à dents stimule les mouvements de langue et habitue la bouche à de nouvelles sensations.
Le rôle de l’orthophoniste
Si l’enfant est nourri par sonde, il est important de consulter régulièrement son médecin traitant. Son rôle est de vérifier la courbe de poids, de coordonner les autres professionnels de santé et de proposer les examens adaptés. Il oriente l’enfant et ses parents vers un orthophoniste. Un bilan orthophonique est réalisé afin d’évaluer les compétences motrices et sensorielles de la bouche de l’enfant ainsi que son comportement face aux aliments. Des séances de soins sont proposées pour soutenir le développement de la motricité de la bouche de l’enfant par des massages ou des activités qui seront repris à la maison. La déglutition et la mastication sont travaillées selon les besoins. Les séances abordent également l’exploration et le plaisir alimentaire. Elles visent à ce que l’enfant augmente ses essais par la bouche et développe la variété de son alimentation. L’orthophoniste travaille en étroite collaboration avec d’autres professionnels de santé : diététiciens, médecins, kinés.
La gastrostomie permet de maintenir l’alimentation la plus adaptée à l’enfant, en fonction de sa pathologie. Pour autant, il ne faut pas oublier que la bouche de l’enfant doit continuer à s’entraîner sur le plan moteur et sensoriel. Il ne doit pas développer un comportement de refus alimentaire. Il est donc important de continuer de lui proposer des explorations d’aliments (sauf contre indication médicale). Il peut aussi participer au repas familial pour bénéficier d’un temps chaleureux et riche en interactions.